Respiratory physiology, respiratory failure and mechanical ventilation
Физиология дыхания, дыхательная недостаточность
и искусственная вентиляция (Часть 3)
Malcolm I. Levene, David I. Tudehope, M. John Thearle a
Главы из книги "Essencials of Neonatal Medicine"
Искусственная вентиляция
С 1971 года стандартным методом искусственной вентиляции является периодическая принудительная вентиляция легких (ППВЛ), методика, сочетающая искусственную вентиляцию и спонтанное дыхание. С 1971 по 1995 было разработано огромное количество вентиляторов положительного давления, непрерывного потока, времени цикла, в основном контролирующих давление, но некоторые из них управляли объемом. 1990-е годы ознаменовались взрывом более совершенных форм вентиляторной поддержки, таких как пациент-зависимая триггерная вентиляция, высокочастотная осциляторная вентиляция (ВЧОВ), высокочастотная струйная вентиляция и экстракорпоральная мембранная оксигенация (ЭКМО).
Традиционная вентиляция
Вентиляция положительным давлением использует дыхание с положительным давлением, направленное непосредственно к легким через эндо- или назотрахеальную трубку. Можно также использовать лицевую маску, но надежную герметичность между маской и лицом поддерживать трудно. Трахеальная интубация описана в руководстве по этой процедуре. (см. след. публикации)
Традиционные вентиляторы обеспечивают различные циклы давления ограниченного периода. Вентилятор доставляет газы под предварительно установленным давлением и обеспечивает этот процесс за предварительно определенный период времени (рис. 11.2).
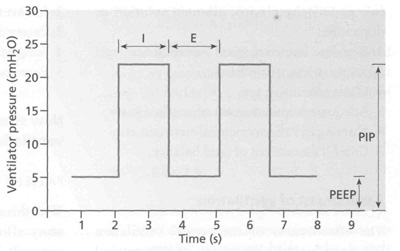 |
| Рис.11.2. Прямоугольная огибающая даления вдоха (I) и выдоха (E), обеспечиваемая пресс-циклическим вентилятором с фиксированной частотой. Ventilator pressure - давление вентилятора (см вод.ст.) Time - время (сек) PEEP - ПДКВ PIP - положительное давление на вдохе |
Кроме того, непрерывный поток газа должен поддерживаться в течении всего респираторного цикла. Это позволяет проводить ППВЛ или дает возможность отнимать ребенка от вентилятора продлевая время выдоха, когда дыхательные усилия самого ребенка улучшаются. НПДДП является важным методом лечения РДС и его применение соответствует использованию ПДКВ при искусственной вентиляции. Вентилятор должен также иметь интегрированный увлажнитель с предварительно установленным подогревателем для контроля температуры вдыхаемого газа. Сигналы тревоги, которые указывают на неполадки в подаче газа или на случайное отсоединение, также чрезвычайно важны. Усовершенствования в микропроцессорной технологии и дизайне (конструкции) вентилятора позволили ввести пациент-зависимую триггерную вентиляцию для достижения синхронизации между спонтанным дыханием и циклом искусственной вентиляции. Режимы синхронизированной вентиляции характеризуются обеспечением искусственного дыхания в ответ на сигнал, указывающий на попытку спонтанного дыхания ребенка. Терминология варьирует, но совместно эти режимы обычно называются «вентиляция, управляемые пациентом» (ВУП) и состоят из синхронизированной периодической принудительной вентиляции (СППВЛ), вспомогательной/управляемой вентиляции (обычно известной как синхронизированная периодическая вентиляция с положительным давлением (СПВПП) и вентиляции, обеспечиваемой давлением.
Легочные вазодилататоры
При наличии внутрилегочного шунта или легочной гипертензии, широко применяются легочные вазодилататоры, такие как сульфат магния, толазолин, простациклин или нитропруссид. Эти препараты являются неспецифическими вадилататорами и обычно обуславливают системную гипотензию, неизбежно влекущую за собой увеличение внутрисосудистого объема и сосудосуживающих агентов. Ответ на эти агенты непредсказуем и часто не является длительным. Вдыхаемая закись азота является специфическим легочным вазодилататором с более предсказуемым ответом и меньшими нежелательными побочными эффектами. Лечение стойкой легочной гипертензии всесторонне обсуждается на след. публикациях.
Уход за эндотрахеальной трубкой
Эндотрахеальная трубка самая узкая часть всего вентиляторного контура и наиболее вероятный источник проблем. Оцениваемая длина эндотрахеальной трубки показана в таблице 30.1 (см. след. публикации).
БЛОКАДА
Блокада трубки секретом или кровью наиболее частое явление и должна быть исключена в первую очередь, если внезапно наступило ухудшение состояния ребенка. Если имеется малейшее сомнение в ее проходимости, должна быть проведена реинтубация. Чтобы предотвратить блокаду, необходимо проводить регулярный лаваж и отсасывание эндотрахеальной трубки. Нормальный физиологический раствор (0.5-1 мл) вливается по капле в трубку и младенец вентилируется в течение последующих трех-пяти циклов перед отсасыванием из эндотрахеальной трубки. Это не является необходимым в первый день жизни, но должно рутинно проводиться каждый 4 часа после. У некоторых младенцев с повышенной секрецией (в том числе с аспирацией мекония или послеопеционной пневмонией) необходимо проводить отсасывание чаще.
СМЕЩЕННАЯ ТРУБКА
После интубации положение конца эндотрахеальной трубки должно быть проверено рентгенологически. Трубка может стать причиной коллапса из-за блокады бронха верхней правой доли. Если трубка продвинута ниже правого главного бронха, все левое легкое спадется. Оттягивание трубки назад и физиотерапия грудной клетки обычно приводят к полному раскрытию.
Общее ведение вентилируемых младенцев
- Регулярная оценка газов артериальной крови, вначале каждый 4 часа и менее часто по мере стабилизации состояния младенца. Непрерывный мониторинг оксигенации транскутанным монитором рО2 и/или пульсокиметрией и СО2 транскутанным монитором рСО2.
- Регулярный или непрерывный мониторинг артериального давления с энергичным лечением гипотонии (см. 185) плазмой, раствором альбумина или допамином.
- Регулярный бактериологический контроль и подходящий подбор антибиотиков.
- Физиотерапия грудной клетки.
- Адекватное увлажнение вдыхаемых газов.
- Поддержка термонейтральной окружающей среды
- Внимательная оценка водного баланса.
Оценка вентиляции
Эффективность искусственной вентиляции подтверждается контролем за тем, чтобы грудная клетка двигалась симметрично, аускультацией с тем, чтобы контролировать равное наполнение воздухом обоих легких и измерениями газов артериальной крови.
Устранение проблем
Если во время искусственной вентиляции возникло внезапное ухудшение, проверьте исправность вентилятора, в том числе соединение трубки, блокаду трубки, случайную экстубацию в пищевод и напряжение пневмоторакса.
Когда во время вентиляции возникает гипоксия или гиперкапния, очень важно проверить, не имеют ли место механические неполадки или осложнения. Если эти факторы исключены, разумным решением может быть изменение установок вентилятора.
В зависимости от клинической ситуации гипоксия обычно определяется как РаО2 <50 мм рт.ст. (6.7 кПа); клинический ответ будет зависеть от условий и установок вентилятора, но будет включать
↑ FiO2; ↑ PIP; ↑ PEEP; ↑ Время вдоха.
Концепция допустимой гиперкапнии ( PaCO2 = 45-60 мм рт.ст.) широко принята, но PaCO2>60 мм рт.ст. в общем случае потребует изменений установок вентилятора, включая
↑ частота; ↑ PIP; ↓ PEEP; ↓ мертвое пространство, если возможно.
Осложнения искусственной вентиляции
- Пневмоторакс и синдром утечки газа. Обратное отношение вдох:выдох и высокие уровни ПДКВ являются наиболее вероятными причинами этого состояния.
- Внутрижелудочковое кровоизлияние.
- Открытый артериальный проток.
- Надготочный стеноз.
- Бронхолегочная дисплазия.
Новые стратегии в искусственной вентиляции
ПАЦИЕНТ-ЗАВИСИМАЯ ТРИГГЕРНАЯ ВЕНТИЛЯЦИЯ (ТВ)
С помощью этой системы вентилятор распознает спонтанную попытку вдоха ребенка и отвечает на нее, обеспечивая вдох приблизительно ан 50 мс позже. Основной причиной широкого ввода ТВ в клиническую практику является снижение количества осложнений, уменьшение необходимости в седации и облегчение более ранней экстубации.
ВЫСОКОЧАСТОТНАЯ ОСЦИЛЯТОРНАЯ ВЕНТИЛЯЦИЯ
Для поддержки оксинегенации, удаления СО2 и стабилизации кровообращения эта методика использует очень высокую частоту в 600-900 циклов/мин (10-15 Гц). Высокочастотными вентиляторами являются главным образом вибраторы дыхательных путей, обычно клапанные помпы или вибрирующие диафрагмы. Во время ВЧОВ вдох и выдох являются активными, доставляя небольшой объем газа. В пределах дыхательных путей осциляторы давления создают крошечные дыхательные объемы вокруг постоянного среднего давления в дыхательных путях, которое поддерживает объем легких.
Амплитуда осциляторов давления дыхательных путей (σР) является основным определяющим фактором выведения СО2. В случае гиперкарбии иногда частоту необходимо уменьшить. Неадекватная оксигенация, ателектаз и недостаточное растяжение легких обычно являются результатом увеличения среднего давления в дыхательных путях. В результате мультицентровых исследований были получены противоречивые результаты, но методика принимается для вентиляции младенцев с синдромом утечки воздуха, сурфактант-резистентным РДС, конгенитальной диафрагмальной грыжей и устойчивой легочной гипертензией.
ВЫСОКОЧАСТОТНАЯ СТРУЙНАЯ ВЕНТИЛЯЦИЯ (ВЧСВ)
Газ из источника высокого давления доставляется в трахею толчками (вспышками) вниз по тонкой канюле в пределах эндотрахеальной трубки.
Эти «пули» (порции) газа затягивают дополнительный газ вниз по трахеальной трубке. Эта методика может быть в особенности полезна у младенцев с PIE , поскольку PIP может быть снижена.
ЭКСТРАКОРПОРАЛЬНАЯ МЕМБРАННАЯ ОКСИГЕНАЦИЯ
Эта методика широко используется в США, но в Европе и Австралии доступна лишь в нескольких центрах. Основными показаниями являются тяжелая дыхательная недостаточность и легочная гипертензия, обусловленная такими состояниями как аспирация меконием. Методика требует доступа как к центральной вене, так и к общей каротидной артерии, которая лигируется. Используются и более поздние вено-венозные контуры позволяющие, таким образом, обходиться без артерии. Контур оксигинирует кровь и возвращает ее ребенку. Критерием для рассмотрения назначения ЭКМО является вероятность летального исхода >80% при традиционных методах вентиляции. Из-за технических трудностей и требования к системной гепаринизации, методика ограничена для младенцев весом более, чем 2 кг. Мультицентровое контролируемое исследование ЭКМО против традиционной вентиляции, проведенное в Британии продемонстрировало снижение частоты смертности у младенцев, которым проводилась ЭКМО независимо от основного диагноза, тяжести заболевания или типа стационара. На каждые 3-4 младенца приходился один дополнительный случай выживания при применении ЭКМО (UK Collaborative ECMO Trial Group , 1996).
ЖИДКОСТНАЯ ВЕНТИЛЯЦИЯ
Было показано, что младенцев можно вентилировать с использованием оксигенированной инертной флюороуглеродной жидкости при частоте около 10 циклов/мин, но этот метод является предметом серьезного исследования.

